经导管主动脉瓣置入术患者的抗栓治疗策略
发布于:2014-03-13 16:37
简介
卒中和出血是经皮冠脉介入治疗(PCI)的严重并发症,具有较高的发病率和死亡率。并发卒中的PCI患者住院期间死亡率显著高于无卒中的患者(30% vs 1%)。同样的,并发出血的PCI患者1年死亡率是无出血患者的2倍,并且住院时间以及治疗费用均有所增加。所幸的是,上述择期PCI术后并发症的发生率并不高(出血为1%-2%,卒中为0.2%)。
经导管主动脉瓣置入术(TAVI)适用于对传统外科主动脉瓣置换术(SAVR)高危甚至禁忌的严重主动脉瓣狭窄患者。然而,接受TAVI的患者发生出血与卒中的风险均大大增加,其发生率是PCI患者的10倍以上,对于30天内大面积卒中(~3.5%)与严重出血/血管并发症(~10%)风险较高的患者如何权衡血栓形成与出血的风险是临床上面临的一大挑战。同PCI患者相比,并发出血或卒中的TAVI患者30天和1年的死亡率均显著增加。明确治疗靶点(药理作用和机械因素)有助于评估获益与风险,但需要对TAVI患者并发血栓和出血的病理生理学、临床危险因素、持续时间以及发病机制有深入了解。
血小板研讨会是由大学—产业—政府三方合作召开的年度科学会议,会议致力于血小板生理、血栓形成、止血以及临床治疗方案的相关研究。最近两次会议于2012年1月20日-21日和2013年2月1日-2日在美国华盛顿召开。本篇综述对TAVI的定义,危险因素,发生机制,卒中与出血持续时间,术中和术后抗栓治疗及其对血栓、出血并发症的影响进行了回顾性总结。
TAVI术中及术后抗栓治疗的当前建议
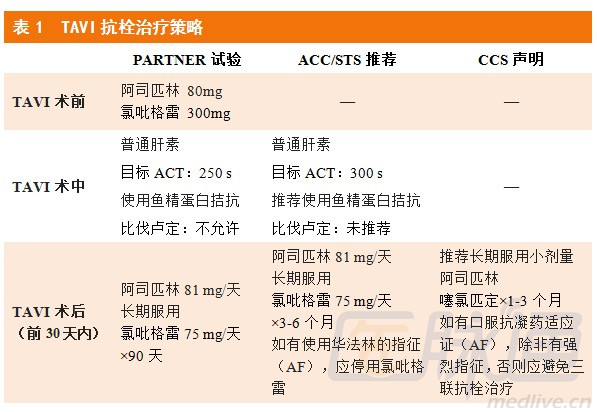
TAVI患者抗栓治疗的相关建议如表1所示。普通肝素是TAVI术中最常用的抗凝药物。在PARTNER研究中,肠外抗凝治疗方案为弹丸式注射5000 IU普通肝素后继续间断弹丸式给药,维持活化凝血时间(ACT)≥250 s。近日,美国心脏病学会基金会/美国胸外科学会/美国心血管造影与介入学会/美国胸外科医师学会(ACCF/AATS/SCAI/STS)联合发布专家共识建议将TAVI患者ACT控制在300s,共识中还指出通过注射硫酸鱼精蛋白可拮抗肝素的抗凝作用(1mg鱼精蛋白中和1mg肝素)。
ACC=美国心脏病学会;ACT=活化凝血时间;AF=房颤;CCS=加拿大心血管学会;
STS=美国胸外科医师学会;TAVI=经导管主动脉瓣置入术
大多数医疗机构与研究中心建议TAVI后服用阿司匹林(80 mg-325 mg/天) 联合氯吡格雷(75 mg/天)双重抗血小板治疗(DAPT)。然而关于TAVI前负荷剂量氯吡格雷(300 mg-600 mg)的使用尚未达成共识,氯吡格雷疗程也存在较多争议(不同研究中1-6个月不等)。需要强调的一点是,目前抗栓治疗的相关建议并不是基于各种大规模的前瞻性国家注册研究。PARTNER研究建议阿司匹林(75 mg-100 mg/天)终身服用,氯吡格雷(75 mg/天,)服用半年,如果患者此前未服用氯吡格雷,则建议使用300mg的负荷剂量。
ACCF/AATS/SCAI/STS专家组建议TAVI后服用阿司匹林联合氯吡格雷双重抗血小板治疗(DAPT)以降低血栓形成或栓塞事件的风险,但关于氯吡格雷的疗程及负荷剂量未作具体说明。近日CCS发表声明推荐TAVI后阿司匹林终身服用,氯吡格雷服用1-3个月。
约有三分之一的TAVI患者既往曾服用过口服抗凝药,特别是慢性房颤者常服用华法林抗凝治疗,而关于这些患者术后抗栓治疗缺乏统一规范,通常由临床医生根据经验决定TAVI术后采用三联抗栓治疗(华法林+阿司匹林+氯吡格雷)、华法林联合一种抗血小板药物(阿司匹林或氯吡格雷)或是单用华法林抗凝治疗。目前缺乏直接凝血酶抑制剂或Xa因子抑制剂等新型抗凝药的相关研究数据。在PARTNER研究中,关于该类患者围手术期及长期抗凝治疗尚无具体化建议。ACCF/AATS/SCAI/STS专家共识推荐长期服用小剂量阿司匹林,同时应尽量避免联用其他抗血小板药物。CCS在TAVI相关声明中表示并不推荐三联抗栓治疗。
改善TAVI抗栓治疗策略
机械因素:缩小TAVI瓣膜输送系统外径可减少血管并发症,如果将来能够减小导管鞘尺寸,或许可以使血管并发症的发生率进一步下降,从而避免严重出血事件的发生。除此之外,优化经皮血管封堵器应用与血管并发症治疗可降低TAVI血管并发症的发生率及其严重程度。同样的,机械因素的改善对于减少血栓事件也具有重要意义。目前已有三种血栓保护装置被应用于TAVI中,包括:2种血栓导流装置(Embrella device-加州欧文Edwards Lifesciences公司研发,SMT Embolic Deflection Device-以色列赫兹利亚SMT Research and Development公司研发)和1种血栓滤网(Claret dual filter system-加州圣罗莎ClaretMedical公司研发)。首次人体试验已证实了上述装置在TAVI术中的可行性,但还需要开展进一步随机试验以评估其减少心血管事件(CVEs)的有效性。
TAVI术中抗凝治疗:术中出血可通过使用肠外抗凝药得到有效控制,如经静脉给药的直接凝血酶抑制剂比伐卢定,有相关研究证实该药可降低PCI相关出血事件的发生率,且不增加缺血事件的发生率。比伐卢定还可降低经皮球囊瓣膜成形术患者严重出血的发生率。尽管有证据表明比伐卢定用于TAVI抗凝治疗效果显著,但如果术中发生了心脏压塞、主动脉瓣环破裂或外周血管破裂等致命性出血并发症而需要立即拮抗其抗凝作用时,我们就束手无策了。目前一项评估比伐卢定对于TAVI抗凝治疗有效性的前瞻性研究尚在试验阶段(BRAVO:比伐卢定对于主动脉瓣介入治疗预后有效性试验)。
鱼精蛋白常被用于TAVI后拮抗普通肝素的抗凝作用,特别是经心尖或经主动脉途径时。尽管在手术即将结束时使用鱼精蛋白的初衷在于减少出血事件,但无法回避的事实是鱼精蛋白的促凝作用将增加CVEs的发生率。因此需要对其拮抗肝素作用的安全性进行全面评估。一些新型抗凝药拮抗剂已进入临床试验阶段:如基于核酸适配体的IX因子抑制剂(pegnivacogin和anivamersen [REG1Anticoagulant System,新泽西州Regado Biosciences公司研发])用于冠脉介入治疗的RADAR研究(为一项评估REG1 AnticoagulationSystem对于ACSs患者安全性、有效性和药效动力学的随机、单盲、多中心、阳性对照的剂量范围研究)。这种新型抗凝药拮抗剂对于术中应用大尺寸导管鞘从而导致出血风险增加的TAVI等介入治疗患者具有重要意义。
术后抗凝治疗策略
TAVI发生血栓栓塞事件的风险在术后头几天达到高峰,这与其他研究中关于外科生物瓣膜植入术后3个月内血栓栓塞事件发生风险最高的结论相一致。对于接受外科生物瓣膜植入术的患者,通常建议术后服用3个月阿司匹林,然而有数据表明主动脉瓣生物瓣膜置换术后无论是否服用阿司匹林,血栓栓塞事件的发生率无显著差异。近日,Brennan等人对25656名接受主动脉瓣生物瓣膜置换术的患者进行了短期抗凝治疗风险与获益的评估,同单用阿司匹林相比,阿司匹林联用华法林可降低死亡及栓塞事件的风险,但出血风险也随之升高。Mérie等人的研究结果显示,主动脉瓣生物瓣膜置换术后服用华法林抗凝治疗达半年可降低血栓栓塞事件及心血管死亡风险。
双重抗血小板治疗(DAPT)
目前TAVI后抗凝治疗建议主要基于PCI术后缺血事件的相关理念,即使用双重抗血小板治疗(DAPT)以降低支架相关血栓形成/栓塞的发生风险。然而,关于TAVI后血栓栓塞事件的发生是否与血小板介导或凝血酶介导的血栓形成有关尚不清楚。对于TAVI术中和术后血栓栓塞事件相关病理机制的深入了解有助于最佳治疗方案的制定。关于生物瓣膜研究的长期数据显示血管新生内膜组织生长以及瓣膜支架内皮化常于瓣膜植入术后3个月时发生,与此同时卒中的风险也随之降低。关于CoreValve装置的相关研究结果显示经导管植入瓣膜发生内皮化的时间也与之类似。因此,TAVI术后24小时至3个月的这段时间是药物治疗预防卒中的关键时期,也是相关临床研究的重中之重。
DAPT 对于TAVI后卒中的预防作用还有待进一步证实。一项纳入79名患者的小规模随机试验结果显示,TAVI术后单用阿司匹林与阿司匹林联用氯吡格雷两种抗凝方案在缺血及出血并发症的发生率上无显著差异,但由于样本量有限,因此关于有效性和安全性方面的结论不具备任何说服力。尚在试验阶段的ARTE(TAVI术后:阿司匹林 vs 阿司匹林+氯吡格雷)研究(NCT01559298)对上述两种抗凝方案进行了比较,从而为将来开展规模更大、更具可行性的实验研究提供数据支持。近日开展的一项关于非TAVI患者的研究对DAPT预防卒中的重要性提出了质疑,研究结果显示:在预防腔梗方面,阿司匹林联用氯吡格雷组的死亡率高于单用阿司匹林组,出血并发症的发生率明显增加,而卒中的发生率并无显著降低。单用替格瑞洛等新型强效抗血小板药或与小剂量阿司匹林(100mg/天)联用的治疗方案也值得考虑。
抗凝血酶药物
常规华法林抗凝治疗不一定能使TAVI或外科主动脉瓣生物瓣膜置换术的患者从中获益。尽管机械瓣更易激活凝血系统,但生物瓣在瓣膜植入术后前3个月很容易形成血栓。目前关于外科主动脉瓣置换术抗凝治疗的最佳策略还存在争议(见表5)。虽然有人提出将凝血酶抑制剂等新型口服抗凝药应用于临床,但这可能不太现实,近日一项比较达比加群酯与华法林对于机械瓣植入者抗凝作用的RE-ALIGN(为一项评估口服达比加群酯用于心脏瓣膜置换术后抗凝治疗安全性和药代动力学的2期随机试验)研究由于达比加群酯的相关不良事件已被叫停。因此,任何关于生物瓣膜置换术和TAVI口服抗凝药的相关研究都需小心谨慎。
是否有关于TAVI后使用抗凝血酶药物的进一步证据?TAVI后缺血事件主要为缺血性脑卒中,而且如前所述,房颤也是各种缺血事件发生的重要危险因素。事实上,TAVI患者发生心源性脑栓塞的风险非常高(平均CHADS[危险因素包括充血性心衰、高血压、年龄≥75岁、糖尿病、既往有卒中或TIA病史等]得分在3)。因此,短期抗凝药可显著降低TAVI后缺血事件的发生率。接受TAVI的患者中约有30%术前即合并有慢性房颤,而TAVI后房颤的患病率可增至40%-50%,因此今后的研究重点将放在TAVI后的抗凝治疗上。
房颤患者TAVI后抗凝治疗的重点在于选择合适的抗栓治疗方案,包括三联抗栓治疗(华法林+阿司匹林+氯吡格雷)与单用华法林抗凝治疗。德国一项调查研究对1450名患者TAVI后主要不良心血管事件(MACE)和出血的发生率进行了评估,所有受试者中有7%单用阿司匹林或氯吡格雷抗血小板治疗,11%使用阿司匹林/氯吡格雷+一种口服抗凝药,66%使用DAPT,16%使用阿司匹林+氯吡格雷+口服抗凝药三重抗栓治疗。在对数据进行多变量校正后结果显示,三重抗栓治疗可增加死亡、卒中、血栓栓塞及严重出血的风险(校正后OR值1.78,95%CI 1.1-2.9)。
考虑到TAVI后使用DAPT缺乏证据支持,因此对于房颤患者TAVI后的抗凝治疗,阿司匹林联和华法林或单用华法林可能是最为安全有效的方法。而即便是这个简单的建议也还需要相关研究证实。WOEST研究结果显示,对于接受药物洗脱支架(DES)植入术的房颤患者,氯吡格雷联合华法林治疗优于三重抗栓治疗(氯吡格雷联合华法林治疗的全因死亡率显著降低[HR:0.39;95%CI:0.16-0.93])。对于术前合并有房颤的这类高风险患者,TAVI后氯吡格雷联合华法林是否优于阿司匹林联合华法林还有待进一步研究明确。
进一步研究
今后研究的重点主要集中在TAVI术中和术后的抗栓治疗。进一步研究可能涉及的领域如下:
·术中抗凝治疗的相关研究应重点比较传统抗凝药(肝素)与新型抗凝药(基于核酸适配体的IX因子抑制剂,比伐卢定)对于出血风险的影响。
·研究应关注DAPT vs 抗凝血酶治疗在术后抗栓治疗中的应用这一根本性问题,特别是对于血栓栓塞风险极高的患者。
·尽管TAVI后血栓栓塞事件的发生率是较为重要的临床数据,但如果将其作为临床试验终点那么未免有些缺乏挑战性,因此我们建议使用替代终点(连续脑成像)以推动试验顺利进行,且无需增加样本含量。
·关于TAVI术中和术后使用新型抗血小板药及抗凝药的利弊总结见原文表6。
·最后一点,TAVI抗栓治疗今后可能会向分子靶向治疗发展。靶向作用于凝血酶受体信号通路的新型药物治疗正在研发当中,将被用于PCI和急性综合征患者的抗凝治疗,胶原受体糖蛋白VI可作为临床预后评估的诊断标记物以及潜在治疗靶点。
结论
为制定最佳抗栓治疗方案,需要明确TAVI患者的临床特点及种族差异性。术中缺血性卒中及严重出血的风险仍居高不下,上述并发症在术后第一个月内可相继发生。临床决策的关键在于制定、验证并实施一种适用于并发症风险最大时期(通常为术中及术后30天内)的抗栓治疗方案。目前临床上关于TAVI后使用DAPT达半年的方法主要基于个人经验,将其用于房颤患者TAVI后血栓事件的预防证据不足。随着抗血小板药与新型抗凝药领域的扩大,各种复方制剂和对照药物的数量呈几何倍数递增。考虑到接受TAVI患者体质虚弱且并发症风险较高,因此仅仅开展一些关于强效抗血小板药的开放性注册研究显然不够。对于接受TAVI的易损患者,精心设计并实施的随机试验可能有助于寻找抗凝治疗风险与获益的最佳平衡点。
来源于:医脉通





 京公网安备 11010102002968号
京公网安备 11010102002968号